同種造血幹細胞移植ドナー
造血幹細胞とは
血液中の細胞成分には白血球、赤血球、血小板があります。造血幹細胞から、それぞれの血液細胞の前段階の細胞が生み出され、最終的に赤血球や白血球、血小板などになります。造血幹細胞は骨髄の中にあり、骨髄が「血液細胞を作り出す工場」の役割を果たしています(骨髄は、背骨の奥にある脊髄とは違います)。造血幹細胞は増殖する力を持っているため、造血幹細胞の提供でドナーの血液を作る力が落ちることはありません。ドナーから造血幹細胞を採取する方法は主に二つあり、ひとつは骨髄採取、もうひとつは末梢血幹細胞採取です。その他に、へその緒の中にたまっている血液(臍帯血)の中にも造血幹細胞が豊富にあります。日本では公的な臍帯血バンクが整備され、造血幹細胞移植のために提供する体制が整備されています。
ドナーとなるための条件
同種造血幹細胞移植は誰からもできるわけではなく、HLAという白血球の血液型をある程度以上合わせる必要があります(赤血球の血液型は一致していなくても構いません)。HLAは移植に大きな影響をもつものが6つ、中等度の影響のものも含めると8つあります。きょうだいであればHLAが一致する確率は4分の1ですが、親(または子)とHLAが一致する確率は約30分の1です。きょうだい・両親以外でHLAが一致する確率は、血縁ではない方とほぼ変わりませんので、きょうだいとご両親が一致しなければ、移植のためには骨髄バンクもしくは臍帯血バンクに登録してドナーを探すことになります。HLA検査は、通常の採血または口の中の粘膜を採取することで検査ができます(自己負担の費用が発生することがあります)。ドナーとなるには、HLAが一致することに加え、健康に問題がないこと、一定以上の体重があること、などの条件もありますが、何よりもドナー本人が造血幹細胞の提供についてよく理解し、同意することが必要です。そのため、当センターでは、原則として小学生未満のごきょうだいはドナーの対象とはしていません。末梢血幹細胞採取のドナーとなるのは10歳以上が目安です。また、骨髄バンクの採取時の年齢上限を55歳までとしています。
ドナーの術前検査
ドナーとして造血幹細胞を提供するためには、健康に問題がないことを確認する必要があります。身長・体重測定、血圧測定、血液検査(血液型や肝炎ウイルス・HIVウイルスの検査を含みます)、心電図、胸部レントゲン写真、呼吸機能検査、などを行います。女性の場合は年齢によって妊娠検査を行います。
ドナーの安全が最優先ですので、検査の結果、基準範囲から外れてしまった場合は、たとえドナーの希望があっても造血幹細胞採取は行いません。
ドナーの安全が最優先ですので、検査の結果、基準範囲から外れてしまった場合は、たとえドナーの希望があっても造血幹細胞採取は行いません。
骨髄採取
骨髄採取の方法
骨髄からの造血幹細胞採取では、骨に針を刺して骨髄血を採取します。約1mmの太さ(ボールペンの芯ぐらい)の針を背中側から腰の骨に刺します。1回刺すと約5ml採取できますが、移植には「患者の体重(kg)」×15-20mlが必要なので、患者が20kgとすると300-400mlが必要になり、60-80回刺すことになります。1回の骨髄穿刺だけなら局所麻酔で可能ですが、何回も刺して骨髄血を採取をするためには全身麻酔が必要です。皮膚には左右それぞれに1-2か所を刺し、角度を変えて骨を刺しますので、骨には刺した回数の穴が開きますが、皮膚にあく穴は合計で2-4か所です。どちらも自然にふさがります。皮膚の刺した後が残ることがありますが、しだいに薄れていき、目立つ傷跡になることはほとんどありません。
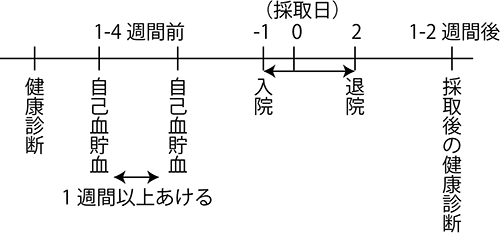
採取した骨髄血はその日のうちに患者に使用しますので、患者の骨髄移植の日に骨髄採取を行います。骨髄採取の前日に入院していただき、骨髄採取の2日後に退院するのが一般的ですので、入院は3泊4日の予定となります。
全身麻酔について
麻酔薬を使うのは専門的な知識や経験が必要なため、詳細については麻酔科医から説明します(麻酔科外来を受診していただきます)。全身麻酔をかけると痛みを感じなくなりますが、呼吸も弱くなってしまうため、口から気管に管を通し、人工呼吸器で呼吸の補助をします。骨髄血の採取は手術室で行います。実際に採取している時間は1-2時間ほどですが、麻酔をかける時間と、麻酔から覚ます時間を含めて、手術室にいる時間は2-3時間です。
自己血貯血について
骨髄血を採取している間に血液量が不足してしまうことを予防するために、採取日の1-4週間前に自己血貯血(=献血するような手順で、自分用に血液を保存しておくこと)をすることがあります。1回に100-400mlの貯血を行い、2回貯血を行う場合は、1週間以上の間隔をあけて行います(貯血には準備を含め1回2-3時間かかります)。自己血の採取直後に貧血になる可能性があるため、鉄剤を内服していただくことがあります。自己血貯血が必要かどうか、また貯血を何回行うかはドナーと患者の体格によって異なりますので、担当医にご確認ください。
骨髄採取の安全性について
2017年の時点で、世界で5例の骨髄ドナーの死亡事故が報告されています。採取中の不整脈(もともと心電図異常があったドナー)や採取後の肺塞栓症、麻酔薬のアレルギーや副作用が原因とされています。日本の骨髄バンクを介した骨髄採取では認定された採取施設(当センターも認定施設です)のみで行っており、年間に1000件以上、累計で2万件を超えていますが、これまでに骨髄バンクドナーの死亡事例は発生していません。骨髄を採取している間に、一時的に体の中の血液量が不足することがあります。その場合、骨髄血を採取する速度をゆっくりにし、自己血を戻す速度を速めることで、血圧は回復します。
また、これまでの骨髄バンクの採取で、骨盤の周囲に内出血を起こして貧血になったことが4件報告されています。いずれも特別な治療を行わずに自然に回復しています。
骨髄採取後にみられる症状について
骨髄採取の直後に、採取部位の痛み(腰痛)、のどの違和感、排尿するときの痛み、発熱、などがみられることがあります。痛みは徐々に良くなります。翌日は痛みが残ることが多いので、ゆっくりとお休みください。退院後には仕事に復帰することは可能ですが、重いものを持つなどの時に痛むことがあります。痛みのない範囲で活動していただくことは構いません。必要に応じて痛み止めも処方します。1週間ほどで痛みはよくなります。
気管の中に管を入れた影響で、のどに違和感があることがありますが、翌日にはよくなります。また、採取後に発熱することがありますので、必要に応じて解熱剤や抗生物質を使用しますが、ほとんどの場合で短期間の使用ですみます。
稀ですが(1%未満)、腰痛やしびれ、足や腰の違和感が残ることがありますが、日常生活に影響があるような重篤な症状の合併症は報告されていません。
骨髄採取のスケジュール
骨髄採取の一般的なスケジュールは以下のようになります。
末梢血幹細胞採取
末梢血幹細胞採取の方法
採取日の4日前からG-CSF(商品名:グランまたはノイトロジン)という薬を1日1回皮下注射(予防接種のような注射)で投与します。投与の時間は担当医とご相談ください。採取の前日に入院していただきます。採取当日の朝5-7時ごろにG-CSFを投与します。このG-CSFの投与により、血液の中に造血幹細胞がみられるようになります。両腕の肘の血管に点滴の針を刺し、片方の点滴から血液を抜き、機械の回路の中で造血幹細胞だけ抜き取り、残りの血液を反対側の腕の点滴から返します。骨髄採取と異なり貧血になることはありませんので自己血の貯血は不要ですが、血小板は回路のなかでとられて減ってしまいます。採取の直後には血小板数が10万以下(通常は15万~40万)になることもありますが、血が出やすくなって困るほどには減りません。
通常、末梢血幹細胞採取には3-4時間かかります。採取中には、針を刺した腕はあまり動かせませんが、手に本を持って読むことなどは可能です。
採取した翌日に体調に問題がないことを確認してから退院になるのが一般的ですので、入院は2泊3日になります。末梢血幹細胞採取では造血幹細胞が分離されて採取でき、凍結保存することが可能ですので、移植日より前に採取することも可能です。ただ、万が一、採取後に移植が中止となった場合、保存した末梢血幹細胞は原則として廃棄することもありえます。
G-CSFの投与について
G-CSFは液量が1ml前後あります。量が多い場合、半分ずつにわけて注射することもできます。投与により白血球が増えますので、腰が痛くなる、だるくなる、微熱が出る、などの症状が出ることがあります。また、稀ですが重大な副作用として呼吸が苦しくなることや、脾臓が破裂してしまうことが報告されています(脾臓は自然に破裂することはなく、G-CSF投与により脾臓が一時的に大きくなることがあり、その状態で強くぶつけると破裂することがある、とされています)。投与中にこのような副作用が重い場合や、採血して白血球数が増えすぎた場合は、G-CSFの減量などを行うこともあります。また、G-CSF投与に伴う症状は、採取終了後2-3日でよくなります。
末梢血幹細胞採取中に起こることについて
痛み止めの薬を塗ったうえで針を刺しますが、刺す際の痛みはあり、針を刺すことで気分が悪くなる方がいらっしゃいます。また、肘の血管が細い方の場合、採取が困難なことがあります。採取の最初の時間には血液が体外にとられるために、体内の血液量が不足し血圧が下がることがありますが、一時的なものですぐに回復します。
回路の中には、流れている血液が固まらないようにするために「抗凝固剤」が入っています。これが体にも流れてきますが、その副作用として血液の中のカルシウム濃度が下がり、手足や口の周りにしびれがみられることがあります。そのような場合にはカルシウムを投与することで速やかに改善します。
末梢血幹細胞採取の安全性について
2017年の時点で、世界中で12例の末梢血幹細胞採取ドナーの死亡事故が報告されていますが、多くはもともと心臓病や高血圧、貧血などがある方や、60歳を超える方からの採取で起きています。日本では2000年から血縁者(ご家族)からの末梢血幹細胞採取が行われるようになり、年間500件前後の採取が行われています。さらに、2010年には骨髄バンクを介した移植でも行われるようになりましたが、これまでに日本では末梢血幹細胞採取ドナーの採取に関連した死亡事例は報告されていません。末梢血幹細胞採取後にみられる症状について
針を刺した肘の部位に内出血がみられることがありますが、1-2週間で自然に治ります。G-CSFは1991年に国内で承認され、がん患者の抗がん剤治療の補助薬として広く使われています。健康なドナーに投与することの長期の影響はまだ厳密には確認されていませんが、少なくとも数年の単位ではG-CSF投与が原因とされる健康上の問題の発生は知られていません。海外ではもっと以前から使われていますが、同様にG-CSF投与の長期的な悪影響はないとされています。
幹細胞数が十分に採取できない可能性について
採取した末梢血幹細胞の量が少ない場合、採取した日の翌日朝にもう一回G-CSFを追加して、2回目の採取を行うことがあります。この場合、入院は3泊4日になります。また、事前の血液検査などで問題がない健康な方でも、約5%の方で十分な量の末梢血幹細胞が採取できないことがあります。そのような場合には、追加で骨髄採取を行うかどうかをご相談することがあります。
末梢血幹細胞採取のスケジュール
末梢血幹細胞採取の一般的なスケジュール(1回の採取で充分な量が確保できた場合)は以下のようになります。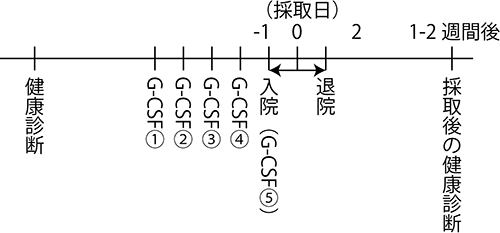
骨髄採取と末梢血幹細胞採取の比較
骨髄採取と末梢血幹細胞採取の一般的な違いは以下のようになります。件数としては、日本では骨髄採取のほうが多く、海外では末梢血幹細胞採取のほうが多くなっています。患者の治療という観点からどちらが優れているかは、病気の種類や患者とドナーとの血縁関係、HLAの一致度などによっても変わりますので、担当医にお聞きください。
健康管理
ドナーの健康と安全は最優先されます。ドナーが採取前に病気やケガなどで体調を崩された場合、移植そのものを延期もしくは中止する、またはほかの細胞源(臍帯血など)からの移植に切り替えることがあります。ドナーとなることが決まった場合(特に採取の日が近くなったら)健康にはご注意ください。特に煙草を吸われている方は、採取中のドナー体調に関わる問題を避けるために、できる限り禁煙することをお勧めします。成人の方で、飲酒はふだんどおりの量であれば差し支えありませんが、多量の飲酒はお控えください。また、女性の場合は妊娠を避けてください。
体調が悪くなった場合や、薬を飲もうと思った場合は、担当医にご連絡ください。
ドナーリンパ球輸注について
造血幹細胞移植が行われた後に、患者の病状によって、ドナーのリンパ球を採取して患者に輸血する治療が行われることがあります。このことを「ドナーリンパ球輸注」といいます。 実際の手順は一般の献血と同じような方法で採血します。ドナーリンパ球輸注が必要になった場合、あらためて血液の提供についてご説明し、ご同意いただくかお伺いします。
移植後に患者から検査を行うことについて
移植後に患者の病状を把握するために、患者から採血して遺伝子解析を含む検査が行われることが一般的です。ドナーの造血幹細胞が患者に生着した後に採血すると、ドナーの血液細胞を解析することになるために、これまでは知らなかったドナーの遺伝子に関わる情報が偶然わかってしまうことがあります。この情報を知ることで、ドナーの健康管理などに関する情報を得られる可能性がありますが、もともと検査をしないと分からない情報であるために、知らないでいることを希望する方もいらっしゃいます。
当センターでは、原則として「健康に与える影響が明らかな異常が見つかった場合はドナー(お子さんの場合は保護者に)にお伝えする」方針としていますが、検査で偶然わかったドナーの遺伝子に関わる情報を「知りなくない」場合には、その旨を前もってお申し出ください。
ドナーの費用負担
ドナーの健康診断や骨髄採取・末梢血幹細胞採取のための入院にかかる費用は、患者の移植にかかる費用の中に保険診療として組み込まれますので、ドナーに費用負担がかかることはありません。ただし、採取のための入院中にドナーであることと関係ない病気になった場合などは、ドナーの加入している健康保険などを使って検査および治療が行われ、一部の費用負担が必要となります。また、術前健診や入院のために来院する際の交通費などはご負担いただくことになります。
一般の生命保険の中には、ドナーとしての入院や通院も給付の対象となるものもあります。加入している生命保険会社にお問い合わせください。また、採取にかかる合併症がドナーに生じた場合の「ドナー傷害保険」のご紹介もできますので、術前健診の際に担当医にご相談ください。
一般の生命保険の中には、ドナーとしての入院や通院も給付の対象となるものもあります。加入している生命保険会社にお問い合わせください。また、採取にかかる合併症がドナーに生じた場合の「ドナー傷害保険」のご紹介もできますので、術前健診の際に担当医にご相談ください。



