こどもQIのとりくみ (臨床指標)
QIとは
QI(Quality Indicator, 臨床指標)は、端的には医療の質をあらわす指標(ものさし)です。具体的には、エビデンスに基づいた「標準的と考えられている医療」が行われているかどうか(プロセス指標)、治療成績や再入院・術後合併症等の本来起こってほしくないことが起こった割合(アウトカム指標)を数値化して評価する指標です。客観的に数値で表すことで今行っている医療の質を明確化でき、これをもとに改善策を考えていくなど医療の質を改善していくための方法の一つとして活用されています。
こどもQIについて
成人領域のQIは既にある程度確立されていますが、小児領域では確立されたQIがありませんでした。そこで、国立成育医療研究センターでは、DPCデータから算出可能な小児領域のQI(こどもQI)の開発に取り組んでいます。その第一歩として、諸外国の指標やガイドラインを独自に調査して、DPCデータから算出可能であり制度・文化的に妥当だと考えられた指標を選定して、こどもQIを作成しました。
こどもQI一覧
ここに掲載しているこどもQIは、①諸外国で作られているこどもQIを日本に輸入、②成人領域のQI(日本・諸外国)をこどもに適応、③その他関連ガイドライン等から指標を抽出、などの方法で選定し、本邦の急性期医療ビッグデータであるDPCデータから算出できるように再定義したものです。複数名の臨床の先生方に協力いただき、日本の臨床現場への適応性について確認していただいています。
なお、弊センターではより重症な患児を多く診ていることから、これらのこどもQIの指標が悪くみえる可能性があります。「QIが低い=悪い」ではなく、その原因が何かを調べて、改善できることがあれば積極的に取り組んでいき、より良い医療の提供につなげることがQIの主旨ですので、慎重に解釈する必要があります。各医療施設でのQIは、各々の受診者の数や扱う疾患の種類や重症度に影響を受けるため、将来的には統計手法を用いた全国データによる補正などにより、客観的な評価ができるように発展させていこうと考えています。
NICU領域
各指標とも、出生週数や出生時体重に影響を受けることがデータから確認されていますが、これらの影響を補正する方法を現在開発中であり、より信頼性の高い指標になることが期待されています。
1. NICU入室・低体重出生児における人工呼吸期間
背景
NICUに入室する早産児は肺が未熟なために生後に呼吸障害を起こすことが多く、さらに抵抗力が弱いために一般的に肺炎などの感染症のリスクが高いことが知られています。また、生後早期からの長期間の人工呼吸器の利用は「慢性肺疾患 (Chronic Lung Disease, CLD)」や「人工呼吸器関連肺炎 (Ventilator Associated Pneumonia, VAP)」の発症と関連があることが言われています。長期間の人工換気を要する早産児のCLD は将来的に呼吸機能や精神運動発達に悪影響を及ぼす危険因子でもあり、適切な人工呼吸管理が求められています。
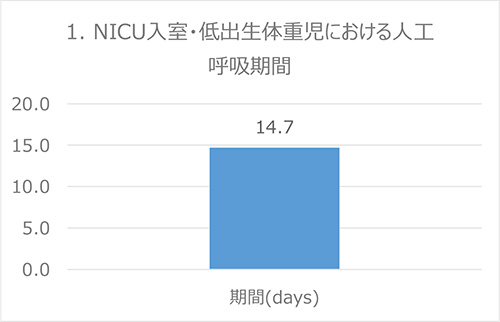
指標:NICU入室・低出生体重児における人工呼吸期間
出典:Baby-MONITOR (米国)
データ:2016-2017年度 成育・DPCデータより算出
備考:週数が短い/体重が軽い子どもが多いほど、この指標は長くなる傾向があります。
2. NICU入室・低体重出生児(在胎週数32週以上)における出生28日時点の酸素投与率
背景
慢性肺疾患(Chronic lung disease)は早産児の重要な合併症の一つですが、その診断に関しては現在でも世界的な議論が盛んにされています。早産児の呼吸状態は出生後しばらくの間、未熟性との関連が強いことが知られています。正期産児・大きめの早産児における慢性肺疾患の指標として、出生後28日時点でも酸素投与が必要な児の割合を示しています。
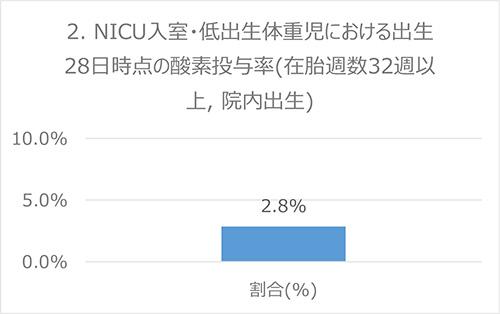
分子:出生28日時点で酸素投与がある児
分母:NICU入室児のうち、在胎週数32週以上の低体重出生児(当院出生)
出典:Baby-MONITOR (米国), Am J Respir Crit Care Med Vol 163. pp 1723-1729, 2001
データ:2016-2017年度 成育・DPCデータより算出
3. NICU入室・低体重出生児(在胎週数32週未満)における修正週数36週時点での酸素投与率
背景
慢性肺疾患(Chronic lung disease)は早産児の重要な合併症の一つですが、その診断に関しては現在でも世界的な議論が盛んにされています。早産児の呼吸状態は出生後しばらくの間、未熟性との関連が強いことが知られています。特に未熟な児(在胎32週未満で出生した児)における慢性肺疾患の指標として、修正週数36週になっても酸素投与が必要な児の割合を示しています。
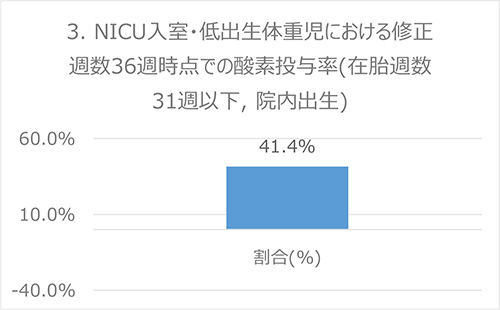
分子:修正36週時点で酸素投与をしている児
分母:NICU入室児のうち、在胎週数32週未満の低体重出生児(当院出生)
出典:Baby-MONITOR (米国)
データ:2016-2017年度 成育・DPCデータより算出
4. NICU入室児のVPシャント術実施率(先天性水頭症関連病名を除く)
背景
新生児、特に早産児は「脳の血流が豊富、血管が未熟、血管凝固能力が未熟」であることから、頭蓋内出血(脳室内出血)が起こる危険性があります。脳室内出血後に水頭症が起こって来ることがあり、脳室腹腔(VP)シャント術などの脳神経外科的な治療が必要になることがあります。VPシャント術の実施率は、脳室内出血後発症の重度の水頭症の割合を表します。
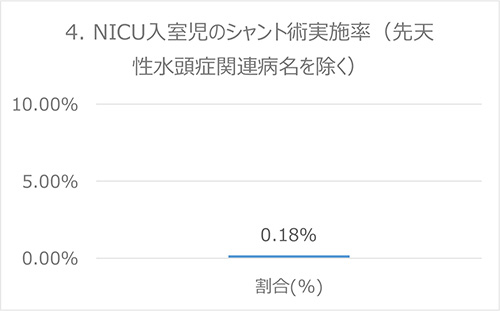
分子:シャント術を受けた患者数
分母:NICU入室児のうち、先天性水頭症関連病ではない児
出典:Baby-MONITOR (米国)
データ:2016-2017年度 成育・DPCデータより算出
備考:脳室内出血は出生体重が小さく、在胎期間が短いほど合併しやすいことがわかっています。これらの情報を考慮した指標を作れないか検討中です。
5. NICU入室・低体重出生児の退院時在宅酸素・CPAP・人工呼吸処方率
背景
呼吸や神経の疾患のために、退院後も酸素や呼吸器などが必要で、これらの呼吸補助をつけた状態で退院することがあります。もともと病気の種類や重症度などの他の要因の影響を受けることもありますが、NICUにおける適切な呼吸器ケアができていたかどうかの指標の一つとして重要とされています。
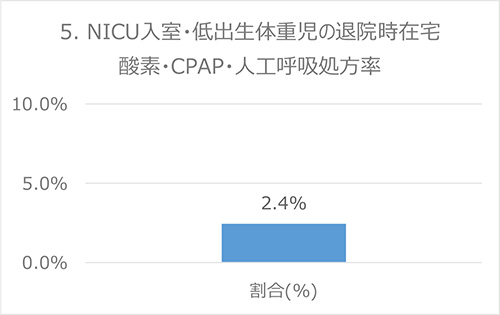
分子:病院退院時に在宅酸素、在宅持続陽圧呼吸、在宅人工呼吸のいずれかを要する患者
分母:NICU入室・低出生体重児
出典:Baby-MONITOR (米国)
データ:2016-2017年度 成育・DPCデータより算出
6. NICU入室児の退院後30日以内の計画外再入院率
背景
NICU入室児に対して、入院中に適切な医療が行われ、退院時に適切な退院後フォローアップ体制(外来治療や地域の診療医と連携する体制)をきちんと調整しておくことで、 再入院率を減少させることが期待されています。
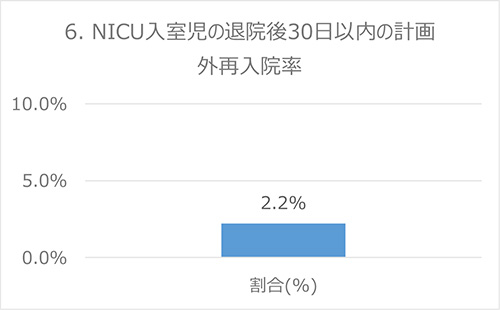
分子:病院退院後30日以内に計画外再入院があった児
分母:NICU入室児
出典:全日本病院協会による医療の質の評価・公表等推進事業で公表されているQIをNICU児において適応
データ:2016-2017年度 成育・DPCデータより算出
7. NICU入室・低出生体重児における動脈管開存症閉鎖術実施率
背景
未熟児動脈管開存症は呼吸障害や心不全症状などを生じうる早産児の合併症です。未熟児動脈管開存症の初期治療として一律に手術を行うことは奨められないこととされています(根拠と総意に基づく未熟児動脈管開存症治療ガイドラインによる)、はじめは、薬物で治療されることが一般的です。しかし、重症な動脈管開存症で、薬物の効果が不十分な場合や、薬物が使えない場合に、手術治療(動脈管開存症閉鎖術)が必要となります。このため、この動脈管開存症閉鎖術実施率は、重症の未熟時動脈管開存症の割合を表す指標です。
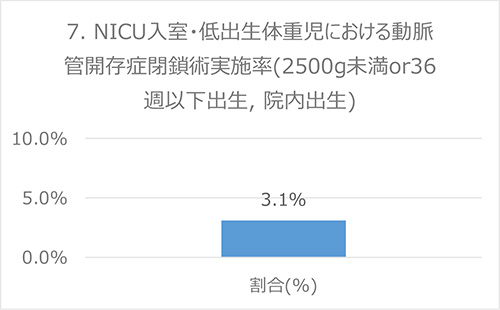
分子:動脈管開存症閉鎖術を実施した児
分母:NICU入室・37週未満出生児(当院出生)
出典:根拠と総意に基づく未熟児動脈管開存症治療ガイドライン(平成23 年度厚生労働科学研究 周産期医療の質と安全の向上のための研究・研究班)*
データ:2016-2017年度 成育・DPCデータより算出
備考:より早産児の出生が多いと、見た目上この指標が悪くなる可能性があります。将来的には統計手法を用いた全国データによる補正が必要になると考えています。
8. NICU入室・未熟児における未熟児網膜症治療の実施率
背景
(予定より早く)未熟な状態で出生した児は、網膜発達異常がしばしば起こります。軽症な場合は経過観察のみで改善しますが、重症例ではレーザー網膜凝固術や抗血管内皮成長因子薬投与や、早期硝子体手術が必要となります。当センターのように、早期硝子体手術が必要な重症患者を全国から転院で受け入れている場合には、見た目上この指標が高くなります。
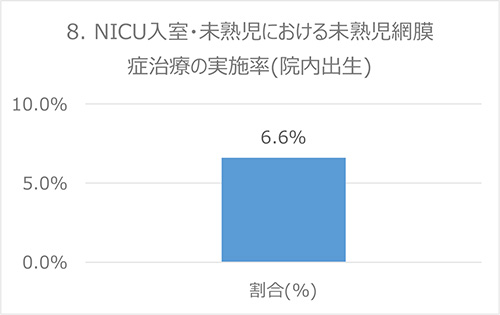
分子:レーザー治療またはアバスチン治療を受けた乳児
分母:NICU入室児のうち、在胎週数32週以内出生児(当院出生)
出典:NHS(英国)*, Baby-MONITOR (米国)
データ:2016-2017年度 成育・DPCデータより算出
9. NICU入室児における入院後早期(3日以内)感染症発症率
背景
早産児や低出生体重児は正期産児や正常体重児と比べて免疫機能が弱く、感染症のリスクが増大します。出生後早期に発症した感染症は、分娩前か分娩中に生じた可能性が高く、一般的に、生後3日以内に発症した敗血症(血液の細菌感染)を早期敗血症と呼びます(Clin Microbiol Rev. 2014 Jan; 27(1): 21-47)。このため、本指標は、分娩前・分娩中の感染症の発症率を示唆する指標です。この指標では、注射抗菌薬の連続投与期間を利用して、入院後3日以内の早期感染症発症をみています。
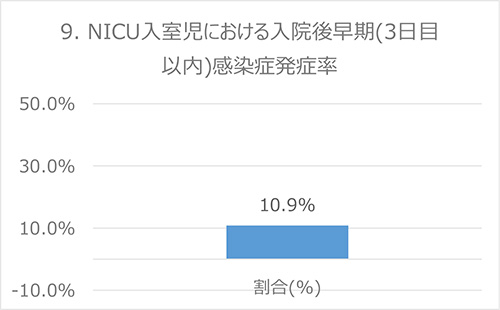
分子:入院3日目以内に抗菌薬注射を開始し、5日以上継続投与が必要となった児
分母:NICU入室児
出典:NHS(英国)*、AHRQ(米国) *、Baby-MONITOR(米国) *
データ:2016-2017年度 成育・DPCデータより算出
備考:本来は生後3日以内の発症をみるほうが望ましいとされていますが、データの制約を考慮し、上記の定義としています。
10. NICU入室児における入院後後期(4日以後)感染症発症率
背景
早産児や低出生体重児は正期産児や正常体重児と比べて免疫機能が弱く、耐性黄色ブドウ球菌(MRSA)をはじめとした耐性菌の保菌や感染により生後のリスクが増大します。出生後しばらくして発症した感染症は、分娩後に生じた可能性が高く、一般的に、生後4日以降に発症した敗血症(血液の細菌感染)を後期敗血症と呼びます( Clin Microbiol Rev. 2014 Jan; 27(1): 21-47)。このため、本指標は、分娩後に発症した感染症の発症率を示唆する指標です。NICUのような集中治療室での感染予防対策の適切な実施により、患児の重篤な後期感染症を抑制することができます。この指標では、注射抗菌薬の連続投与期間を利用して、入院後4日目以降の中後期感染症発症をみています。
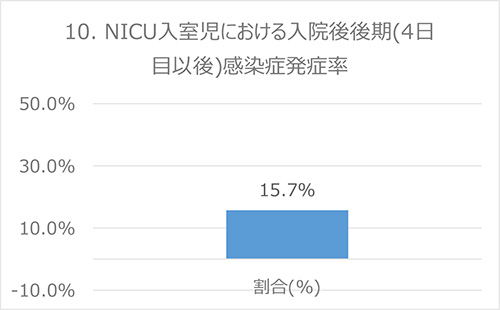
分子:入院4日目以降に抗菌薬注射を開始して、5日以上継続投与が必要となった児
分母:NICU入室児
出典:NHS(英国)*、AHRQ(米国) *、Baby-MONITOR(米国) *
データ:2016-2017年度 成育・DPCデータより算出
備考:本来は生後4日以降の発症をみるほうが望ましいとされていますが、データの制約を考慮し、上記の定義としています。
*は、各団体の定義に基づいて独自定義した際に利用したことを示します。
注) 米国のBaby-MONITORにおいて候補指標に留まっている指標もレビューし、意義がある指標は算出・掲載しております。
注意事項とお願い
こどもQIの取り組みはまだ始まったばかりです。現時点では諸外国の小児領域QIを参考にして日本への移植を行っていますが、その際にも試行錯誤を繰り返して検討したうえで各QIの定義を決めています。予算の都合上、現時点では、文献調査が十分とはいえないこと、国際標準手法であるRAND/UCLA法に基づいた10名以上の専門家によるパネル委員会を経ていないこと等の制約はありますが、まずはできることから、国立成育医療研究センターとして一丸となってこどもQIの開発に取り組んでいきます。今後、未着手の領域のこどもQIを開発するとともに、こどもQI精度を高めるための研究を続けていきますので、皆様からの忌憚ないご意見・ご指導をいただけますようお願いいたします。



